Hội chứng Patau: Nguyên nhân, triệu chứng và các biện pháp chẩn đoán
Hội chứng Patau là một trong những hội chứng di truyền phổ biến nhất ở thai nhi. Cũng như các hội chứng dị tật bẩm sinh khác, hội chứng Patau gây ảnh hưởng nghiêm trọng đến sức khỏe và sự phát triển của trẻ ngay từ trong bào thai.
Bạn đang đọc: Hội chứng Patau: Nguyên nhân, triệu chứng và các biện pháp chẩn đoán
Hội chứng Patau có thể được phát hiện sớm thông qua các xét nghiệm sàng lọc trước sinh. Điều này giúp cho thai phụ biết được tình trạng sức khỏe của em bé và có cơ sở để đưa ra quyết định cho thai kỳ của bản thân. Vậy nguyên nhân, triệu chứng và biện pháp chẩn đoán hội chứng Patau là gì?
Contents
Tổng quan về hội chứng Patau
Hội chứng Patau được mô tả lần đầu tiên vào năm 1960 bởi Tiến sĩ Patau. Đặc trưng của hội chứng này là đầu nhỏ, hở hàm ếch, môi thỏ, thiếu mắt, dị tật mạch máu và dị tật não.
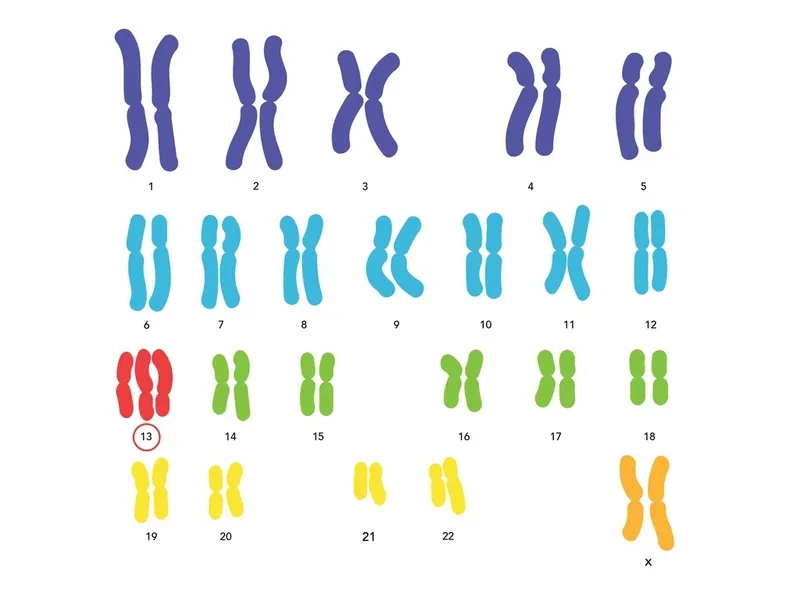
Hội chứng Patau xảy ra do bất thường ở cặp nhiễm sắc thể (NST) số 13 trong bộ gen. Ở người bình thường sẽ có 23 cặp NST và mỗi cặp có hai chiếc giống nhau. Tuy nhiên, ở trẻ bị hội chứng Patau sẽ có thêm 1 NST số 13, nghĩa là có 3 NST số 13 và được gọi là Trisomy 13. Những trẻ mắc phải hội chứng này có tỷ lệ sống sau sinh rất thấp, thường bào thai sẽ hỏng hoặc thai chết lưu trong tử cung.
So với hội chứng Down thì Trisomy 13 ít phổ biến hơn. Hội chứng Patau xuất hiện với tỷ lệ 1/16000 trong thai kỳ và có tới hơn 50% trường hợp bào thai chết trước tuần thai thứ 20, chiếm tới 15% trường hợp thai chết lưu do bất thường bẩm sinh về thần kinh và tim mạch nặng nề. Có hơn 80% mắc hội chứng Patau được sinh ra chết trong năm đầu tiên và 95% trường hợp chết ngay trong bào thai. Do vậy, tỷ lệ trẻ mắc phải Trisomy 13 chỉ có 1/5000 trường hợp tương tự hội chứng Edwards và 1/700 ca tương tự hội chứng Down. Đồng thời, rất hiếm trẻ mắc hội chứng Patau sống sót lâu hơn tới tuổi thanh thiếu niên.
Nguyên nhân của hội chứng Patau
Nguyên nhân gây ra hội chứng Patau là do trong bộ gen, có 3 chiếc NST số 13. Nguyên nhân của Trisomy 13 thuần hay gặp nhất là do không tiếp xúc trong Meiosis tăng lên hoặc xảy ra ở những thai phụ lớn tuổi (trên 35 tuổi).
Một nguyên nhân khác của hội chứng này là do chuyển đoạn Robertsonian không cân bằng chiếm khoảng 20%, dẫn đến cặp NST số 13 có 2 chiếc NST và thêm một nhánh bổ sung vẫn của NST 13.
Với Trisomy 13 thể khảm thường hiếm gặp hơn, xảy ra do một số dòng tế bào có 3 NST số 13 trong khi các tế bào khác vẫn bình thường. Nguyên nhân dẫn đến Trisomy 13 thể khảm không phải là do sai lệch trong quá trình phân ly tế bào và tuổi tác của người mẹ cũng không làm tăng nguy cơ. Tiên lượng đối với thể chuyển vị không cân đối và thể khảm thường tốt hơn so với thể thuần.

Triệu chứng hội chứng Patau
Có nhiều nghiên cứu đã trình bày chi tiết về mức độ nghiêm trọng, các dị tật bẩm sinh chủ yếu về thần kinh và tim mạch khi bào thai mắc phải hội chứng Patau. Trẻ bị Trisomy 13 được sinh ra có tiên lượng sống thêm được khoảng 7 – 10 ngày và có khoảng 80 – 90% trường hợp sống không quá một năm sau khi chào đời.
Ngày nay, nhờ sự can thiệp y tế nên số ca sống sót lâu được thống kê là cao hơn. Đồng thời, những dị tật mắc phải về não và tim mạch ở những trẻ này cũng ít nặng nề hơn. Một số bất thường về hình thái thường gặp của hội chứng Patau như sau:
- Đầu nhỏ, méo mó, trán nghiêng, thậm chí là bị mất mảng da đầu.
- Chỉ có một bên mắt hoặc mắt nhỏ.
- Khoảng cách giữa hai mắt ngắn.
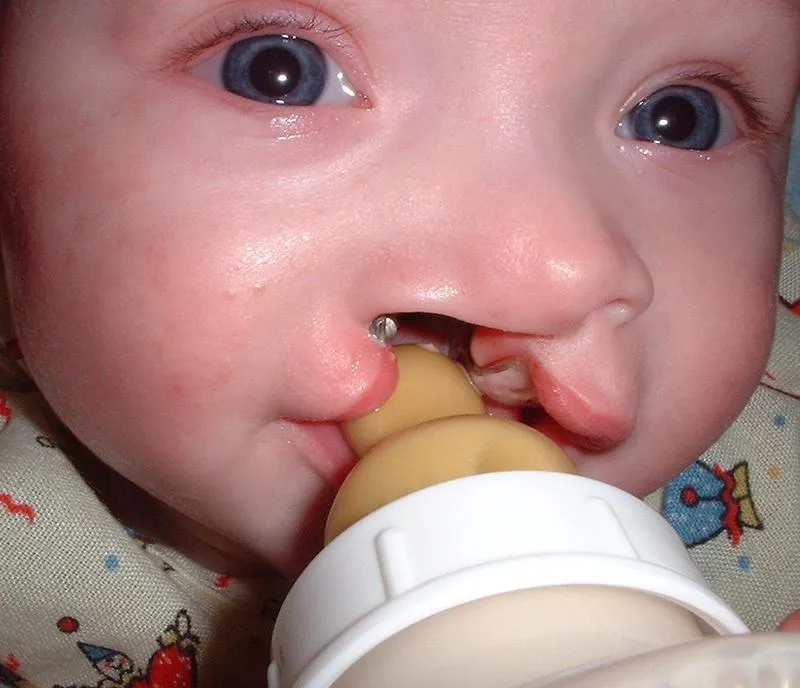
- Hở hàm ếch, sứt môi.
- Vị trí tai mọc thấp và có thể bị điếc.
- Bất thường ở tay chân: Thừa ngón hoặc biến dạng.
- U mạch máu.
- Thoát vị rốn hoặc có khe hở thành bụng khiến các tạng bị đẩy ra ngoài ổ bụng.
- Có nang bất thường ở thận.
- Bất thường ở bộ phận sinh dục như bé trai có dương vật thường nhỏ, bé gái có âm vật phì đại.
Những thai nhi mắc phải hội chứng Patau thường sẽ chậm phát triển trong bụng mẹ, não phát triển kém và kích thước đầu nhỏ. Các dị tật bẩm sinh hầu hết đều có liên quan đến đường giữa như hở hàm ếch, sứt môi hay bệnh liên quan đến mắt. Bất thường ở não bộ cũng là đường giữa như trán méo mó, não thất không phân chia.
Các dị tật bẩm sinh về tim mạch trong hội chứng Patau thường gặp là tứ chứng Fallot, thông liên nhĩ, thông liên thất và thất phải hai đường ra. Những bất thường bẩm sinh này đa số đầu không gây tử vong ngay khi trẻ được sinh ra hoặc trong giai đoạn đầu đời cho dù không điều trị.
Trong thai kỳ, thai nhi bị Trisomy 13 thường chậm phát triển, não bộ kém phát triển và thậm chí là não trước không phân chia do những bất thường bẩm sinh liên quan đến não. Do đó, tất cả những trẻ sống sót mắc phải hội chứng Patau đều thiểu năng trí tuệ, chậm phát triển về tâm thần và vận động.
Những bất thường tại các cơ quan khác cũng chiếm khoảng 50% các trường hợp bị Trisomy 13 như:
- Bất thường về tiêu hóa.
- Thận – tiết niệu: Túi thừa Meckel, ứ nước thận, nang thận, thận đôi hay thận móng ngựa.
- Đại tràng quay không hoàn toàn (ít gặp).
- Cơ xương khớp: Bất thường ở tay chân như thừa ngón, các vết lõm bẩm sinh.
Tìm hiểu thêm: Viêm giác mạc kiêng ăn gì? Nguyên nhân và dấu hiệu của viêm giác mạc
Biện pháp chẩn đoán hội chứng Patau
Hội chứng Patau có thể được phát hiện ngay trong thai kỳ. Dưới đây là các biện pháp được áp dụng để chẩn đoán hội chứng Patau, cụ thể như sau:
Chẩn đoán xác định
Chẩn đoán hội chứng Patau trước sinh dựa vào:
- Siêu âm: Hình ảnh siêu âm hình thái học thấy những hình thái nghĩ tới Trisomy 13 như những bất thường ở khuôn mặt, đầu, não, mắt, tim mạch, bàn tay bàn chân, thai nhi chậm phát triển…
- Sinh thiết gai rau hoặc chọc dịch ối xác định bộ NST của thai nhi: Kết quả cho thấy có 3 NST ở cặp NST số 13. Hiện nay, phương pháp Microarray mô cũng góp phần làm tăng khả năng chẩn đoán phát hiện ra những bất thường. Microarray khảo sát các bất thường trong cấu trúc NST ở mức độ nhỏ
- Chụp MRI: Bác sĩ có thể sẽ cân nhắc đến việc chụp MRI từ thai nhi để hỗ trợ phát hiện kĩ các dị tật tim, mạch máu, thần kinh…
Chẩn đoán phân biệt
Những bất thường về hình thái của thai nhi như bất thường ở não bộ, thần kinh, tim mạch… có thể gặp trong hội chứng Patau, tuy nhiên cũng có thể gặp ở các hội chứng khác như hội chứng Down, hội chứng Edwards.
Cần chẩn đoán xác định hội chứng Patau bằng các xét nghiệm phân lập bộ nhiễm sắc thể cho thai nhi qua chọc dịch ối hoặc sinh thiết gai rau.
Sàng lọc hội chứng Patau
Tất cả các thai phụ đều cần đều cần thăm khám và quản lý thai kỳ đầy đủ, đồng thời thực hiện siêu âm hình thái học và làm sàng lọc trước sinh (ít nhất là 3 cặp NST 13, 18 và 21).
Trisomy 13 và Trisomy 21 đều có nguy cơ tăng theo độ tuổi của mẹ. Do đó, tất cả những thai phụ trên 35 tuổi đều cần được tư vấn về nguy cơ thai nhi mắc phải hội chứng này và nên làm xét nghiệm sàng lọc trước sinh. Xét nghiệm sàng lọc trước sinh là biện pháp tốt nhất để phát hiện sớm trường hợp thai nhi có nguy cơ mắc phải hội chứng Down và Patau.
Siêu âm hình thái học thai nhi
Mẹ bầu cần lưu ý đến 3 mốc siêu âm thai 4D quan trọng nhất là 12 tuần, 22 tuần và 32 tuần. Mốc 12 tuần cần phải kiểm tra độ mờ da gáy, những lần siêu âm khác cần loại trừ các bất thường về hình thái của thai nhi.
Xét nghiệm Triple test và Double test
Double test và Triple test cần dựa vào các chỉ số về độ mờ cần dựa vào tuổi thai, chỉ số độ mờ gáy, tuổi mẹ và chỉ số sinh hóa máu của người mẹ nhằm tính ra các nguy cơ mà thai nhi có khả năng mắc phải bất thường về số lượng NST của 3 cặp NST cơ bản nhất là 13, 18 và 21. Kết quả của hai loại xét nghiệm này chỉ cho biết nguy cơ mắc bệnh là cao hay thấp, hoàn toàn không có giá trị trong chẩn đoán thai nhi có bị bệnh hay không.
Xét nghiệm NIPT
Hiện nay, NIPT là loại xét nghiệm sàng lọc trước sinh tốt nhất với nhiều ưu điểm nhất và có thể thực hiện sớm nhất (khi thai được khoảng 10 tuần).
Độ chính xác đối với Trisomy 13 và Trisomy 21 có thể lên đến 95 – 99%. NIPT giúp làm giảm nguy cơ dương tính giả của Triple test hay Double test, đồng thời giảm tỷ lệ số thai phụ cần chọc dịch ối làm sàng lọc có tính xâm lấn.

>>>>>Xem thêm: Tác dụng phụ của vitamin E khi sử dụng quá liều hoặc sai cách
Hy vọng với những thông tin được chia sẻ trong bài viết bạn đọc đã hiểu rõ hơn về hội chứng Patau. Hội chứng này gây ảnh hưởng nghiêm trọng đến sự phát triển cũng như sức khỏe toàn diện của thai nhi. Do vậy, thai phụ nên thực hiện sàng lọc trước sinh và khám thai định kỳ để theo dõi tốt tình trạng sức khỏe của em bé.

